Болезнь Паркинсона
Болезнь Паркинсона – это прогрессирующее дегенеративное заболевание центральной нервной системы, проявляющееся двигательными нарушениями (тремор покоя, ригидность мышц, гипокинезия, постуральные расстройства).
Впервые патологию описал Джеймс Паркинсон в 1817 году. Тогда в труде «Эссе о дрожательном параличе» он указал, что главный признак недуга состоит в постепенной потере контроля над собственным телом, в результате чего конечности немеют, мышцы непроизвольно напрягаются, лицо каменеет, руки и ноги дрожат без видимых причин.
Иногда болезнь Паркинсона путают с болезнью Альцгеймера. Их основное отличие в том, что последней присущи еще и когнитивные расстройства – ухудшение поведенческих функций, памяти. При болезни Паркинсона все сводится к расстройству двигательной активности.
Паркинсонизм и болезнь Паркинсона – отличие
Синдром паркинсонизма – не то же самое, что болезнь Паркинсона. Это характерный набор симптомов, представленных:
- двигательными нарушениями (усиление мышечного тонуса, дрожание, затруднение спонтанной двигательной активности, постуральная неустойчивость);
- психическими расстройствами;
- нарушениями со стороны обмена веществ и вегетативной нервной системы.
Иными словами, синдром Паркинсона – это симптомокомплекс, который наблюдается не только при болезни Паркинсона, но при некоторых других патологических состояниях.
Классификация болезни Паркинсона
Существуют разные классификации заболевания. По критерию повседневной активности и сохранению способности к самообслуживанию выделяют:
- Раннюю стадию. Проявления заболевания минимальны. Больной может работать, не меняя вида деятельности. Фармакотерапия не обязательна.
- Развернутую стадию. Пациент принимает Леводопу. Его активность в течение дня нарушается.
- Позднюю стадию. Наблюдаются тяжелые нарушения функций, утрачивается способность к самообслуживанию. Лечение может быть осложнено проявлением побочных эффектов используемых антипаркинсонических лекарственных препаратов.
Классификация болезни Паркинсона по Хену-Яру:
- Первая стадия. Болезнь поражает только одну половину тела.
- Вторая стадия. Отмечается нарушение функций с обеих сторон.
- Третья стадия. Проявляются нарушения координации. Походка больного становится шаткой, но он еще может самостоятельно передвигаться.
- Четвертая стадия. Двигательная активность резко ограничивается. Пациент не способен ходить без посторонней помощи.
- Пятая стадия. Больной постоянно находится в постели либо в инвалидном кресле.
По форме протекания болезнь Паркинсона классифицируют следующим образом:
- Дрожательная форма (выражен тремор конечностей).
- Акинетико-ригидная форма (движения скованные, замедленные).
- Смешанная форма (ярко выражены все симптомы заболевания).
По возрасту начала болезни выделяют:
- ювенильную форму (первые симптомы проявляются в возрасте до 20 лет);
- с ранним началом (болеют люди в возрасте от 20 до 40 лет);
- с поздним дебютом (заболевание возникает в 55-60 лет).
По темпу прогрессирования выделяют:
- быстрый темп прогрессирования (переход от одной стадии к другой занимает около 2 лет или менее);
- медленный темп прогрессирования (переход от одной стадии к другой занимает более 5 лет);
- умеренный темп прогрессирования (интервал между следующими друг за другом стадиями составляет от 2 до 5 лет).
Причины возникновения болезни Паркинсона
Среди причин, вызывающих болезнь Паркинсона:
- Генетическая предрасположенность (заболевание передается по наследству).
- Естественное старение (в организме с каждым годом вырабатывается все меньше нейронов, что негативно сказывается на работе нервной системы).
- Факторы внешней среды (токсины, гербициды, пестициды). Доказано, что люди, проживающие вблизи промышленных зон, чаще болеют.
- Травмы (особенного головного мозга), влияющие на состояние нервной системы.
- Хронические нарушения мозгового кровообращения.
- Опухоли мозга.
- Вирусные инфекции (могут провоцировать развитие постэнцефалитического паркинсонизма).
- Атеросклероз сосудов головного мозга (вызывает отмирание нервных клеток мозга).
Доминирующее значение в развитии болезни Паркинсона имеет наследственная предрасположенность и фактор внешней среды. Их синтез запускает процесс дегенерации в пигментсодержащих и других нейронах ствола мозга.
Такая реакция является необратимой и постепенно распространяется по всему мозгу. Наибольшему разрушению среди всех белковых субстанций нервной системы подвержен альфа-синуклеин.
Если изучать патологический процесс развития болезни Паркинсона на клеточном уровне, он будет выглядеть как недостаточность дыхательных функций митохондрий и окислительный стресс (приводит к апоптозу нейронов).
Симптомы болезни Паркинсона
Симптомы болезни Паркинсона на ранней стадии могут быть малозаметными. Сначала больной замечает у себя дрожание либо неловкость в одной руке или ноге. Возникает общая скованность, походка затрудняется. Амплитуда движений тремора в начале болезни может менять степень выраженности – усиливаться после эмоциональных переживаний, уменьшаться после отдыха. Со временем наблюдается ограничение подвижности при шевелении пораженной ноги/руки. Спина становится более сутулой. Длина шага укорачивается.
К первым признакам болезни Паркинсона у женщин и мужчин также относятся:
- боль в конечностях, спине;
- чувство сжатия в области икроножной мышцы/плеча;
- мышечные судороги; ;
- повышенная утомляемость; .
Помимо этого, могут возникать некоторые вегетативные расстройства: импотенция, запоры, нарушения мочеиспускания и потоотделения, ортостатическая гипотензия, себорейный дерматит.
Основными признаками болезни Паркинсона при уже развившейся клинической картине являются:
- Ригидность. Тонус мышц повышается, появляется повышенное сопротивление пассивным движениям. Оно может быть прерывистым либо монотонным (в первом случае говорят о феномене «зубчатого колеса», во втором – о феномене «восковой куклы»).
- Гипокинезия. Инициация произвольных движений становится затруднительной, больной становится медлительным. Он не может генерировать адекватное по темпу и силе мышечное усилие. К симптомам данного состояния относят:
— тихую речь (гипофония);
— бедность реакций лицевой мимики (гипомимия);
— очень редкое мигание;
— мелкий почерк (микрография);
— укорочение длины шага (брахибазия);
— затруднения при поднятии со стула, ходьбе, поворотах в стороны;
— уменьшение размахивания руками во время передвижения (ахейрокинез).
- Постуральная неустойчивость. В норме постуральные рефлексы помогают поддерживать равновесие во время ходьбы, стояния на месте. Если они ослабевают, человек не может удержаться, когда встает, ходит, совершает повороты. Из-за этого он часто падает. Стремясь встать и пойти, он изменяет направление своего движения. Со стороны это выглядит как топтание на одном месте.
- Тремор покоя. Начинают дрожать конечности, голова. Движения рук напоминают «счет монет». Патология может быть односторонней или ассиметричной. Она наблюдается в 80-85% случаев.
Помимо названных симптомов, при болезни Паркинсона могут возникать:
- слюнотечение; ;
- синдром беспокойства ног;
- дисфагия (затрудненное глотание); (нарушение произношения).
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика болезни Паркинсона
Клиническая диагностика заболевания проходит в три этапа.
I этап
Осуществляется распознавание синдрома паркинсонизма и сопоставление его симптомов с другими психопатическими и неврологическими патологиями, проявляющимися аналогичным образом. Главным признаком болезни является гипокинезия, совмещенная с мышечной ригидностью, тремором покоя либо постуральной неустойчивостью. При этом она не связана со зрительными, мозжечковыми и вестибулярными нарушениями.
II этап
Предусматривает исключение наличия других заболеваний, проявляющихся синдромом паркинсонизма. Врач обращает внимание на ряд критериев:
- продолжительная ремиссия;
- окулогирные кризы (судороги взора);
- использование нейролептиков перед проявлением первых симптомов заболевания;
- яркое проявление деменции;
- рефлекс Бабинского;
- проявление вегетативной недостаточности;
- мозжечковые симптомы;
- одностороннее проявление патологии на протяжении более чем 3 лет;
- надъядерный паралич взора;
- отсутствие эффекта от приема Леводопы;
- выявленную открытую гидроцефалию/опухоль головного мозга;
- наличие в анамнезе инсультов с прогрессированием симптомов болезни Паркинсона;
- повторные черепно-мозговые травмы.
III этап
Выявляются симптомы, которые позволяют точно поставить диагноз. Для этого необходимо наличие как минимум трех критериев из списка:
- наличие тремора покоя;
- большая выраженность симптомов на той стороне тела, с которой болезнь дебютировала;
- наличие реакции на прием Леводопы;
- эффективность Леводопы на протяжении не менее 5 лет;
- продолжительность болезни от 10 лет;
- прогрессирующее течение заболевания.
При обследовании пациентов с симптомами болезни Паркинсона используются:
- . Осуществляется регистрация биологических сигналов, идущих от клеток мозга. Оценивается функциональная активность головного мозга, диагностируются имеющиеся в ней патологические нарушения. . Дает возможность увидеть мозговые структуры и визуализировать имеющиеся в них патологические образования, оценить параметры пульсового кровотока в капиллярных артериях, выявить функциональные зоны мозга. . В ходе обследования изучают структуру мозговой ткани, строение ликворной системы. Методика позволяет распознать аномальные процессы, протекающие в головном мозге, и осуществить динамическое наблюдение за течением заболевания, эффективностью проводимого лечения. . Метод направлен на исследование кровенаполнения вен шеи и головы. Дает возможность изучить параметры пульсового кровотока в артериях мозга, венозный отток из полости черепа.
Дифференциация диагноза
Очень важно в ходе диагностических мероприятий дифференцировать болезнь Паркинсона от других патологий, проявляющихся синдромом паркинсонизма. Имеются в виду:
- паркинсонизм плюс;
- вторичный паркинсонизм;
- псевдопарксинсонизм.
Как лечить болезнь Паркинсона
Лечение болезни Паркинсона на ранних стадиях направлено на восстановление нарушенных функций путем использования минимально возможных доз лекарственных препаратов. Обычно больному назначают Амантадин, агонисты дофаминовых рецепторов (Прамипексол, Пирибедил), селективные ингибиторы МОА-В (Селегилин). Данные лекарства:
- стимулируют синтез дофамина;
- блокируют обратное поглощение дофамина;
- активизируют дофаминовые рецепторы;
- угнетают распад дофамина;
- препятствуют гибели нейронов.
Они существенно уступают по эффективности производным Леводопы, но на ранних стадиях болезни Паркинсона хорошо справляются с симптоматикой.
Теоретически агонисты дофаминовых рецепторов могут отсрочить назначение Леводопы в начале болезни и снизить дозировку данного лекарства на поздних стадиях. Но они имеют большое количество побочных эффектов, поэтому нередко встает вопрос о назначении Леводопы сразу. Подбирая оптимальные лекарства, врач учитывает возраст пациента, «откликаемость» его организма на выбранные средства.
Лечение запущенной формы болезни Паркинсона является более сложным. Имеющиеся нарушения прогрессируют, постепенно появляются новые симптомы, которые плохо поддаются лекарственной терапии. Привычный эффект, получаемый от Леводопы, снижается. В результате нарастают лекарственные дискинезии.
Феномен «включения-выключения» требует существенного повышения дозы Леводопы. Из-за этого возникают новые проблемы. Нередко врачи прибегают к добавлению в схему лечения ингибитора КОМТ, переводят больного на терапию таблетками Сталево.
Если у больного развивается депрессивное состояние, бессонница, психические отклонения, его направляют на консультацию к психиатру. Иногда стабилизировать состояние пациента и избавить его от страха, тревоги помогает схема: разовая доза Леводопы сокращается, суточная – сохраняется. То есть лекарство начинают принимать малыми дозами.
Также могут использоваться:
- нейролептики для лечения галлюцинаций – Реминил, Экселон, Сероквель, Азалептин, Клозапин, Лепонекс;
- стимуляторы моторики для лечения вегетативных нарушений – Дюфалак, Линекс, Мотилиум;
- антидепрессанты и успокоительные средства;
- спазмолитики – Но-шпа, Детрузитол, Спазган;
- восстанавливающие речь препараты – Такнакан, Акитанол, Винпоцетин, Экселон.
Хирургия
Хирургическое лечение болезни Паркинсона может быть направлено на:
- Электростимуляцию структур головного мозга, которые ответственны за двигательную активность. Для этого в определенные мозговые структуры вводятся электроды, соединенные с нейростимулятором. Последний имплантируют под кожу в области груди. Операция замедляет прогрессирование болезни и значительно улучшает состояние больного.
- Разрушение отдельных структур головного мозга. Разрушение определенных ядер гипоталамуса (таламотомия) позволяет устранить тремор, разрушение участка базальных ганглиев (паллидотомия) – способствует нормализации двигательной функции. Названные методы хирургического лечения очень рискованные и имеют большое количество побочных эффектов, поэтому к ним прибегают лишь в крайних случаях.
Лечение болезни Паркинсона народными средствами
При лечении болезни Паркинсона в домашних условиях можно дополнить лекарственную терапию рецептами народной медицины:
- Отвар из овса. Стакан неочищенных овсяных зерен залить 3 литрами чистой холодной воды. Варить на медленном огне 1 час. Пить в охлажденном виде вместо обычной воды.
- Травяные ванны. Добавить в ванну отвар тимьяна, шалфея. Продолжительность сеанса – до получаса. Профилактический курс – до 10 процедур.
- Прополис. Дважды в день после еды разжевывать небольшой кусочек прополиса. Жевать полчаса. Курс – 30 дней.
- Травяной чай. Смешать лавровый лист, плоды шиповника, петрушку, цветы хризантемы в равных пропорциях. Залить кипятком, настоять в термосе. Пить отвар 2-3 раза в день на протяжении 45 дней. После сделать двухнедельный перерыв.
Диета при болезни Паркинсона
При болезни Паркинсона необходимо есть дробными порциями 5-6 раз в день. Основная часть сытных блюд должна употребляться до обеда. На вечер желательно оставлять легкоусваиваемую пищу.
Если мучают постоянные приступы тошноты, рекомендуется есть очень медленно. Пить только через полчаса после окончания трапезы.
Важно, чтобы питание при болезни Паркинсона было хорошо сбалансированным. При отсутствии аппетита необходимо все равно принимать пищу.
Чтобы исключить запоры, нужно обогатить рацион клетчаткой, зерновыми и молочными продуктами.
Опасность болезни Паркинсона
Главная опасность болезни Паркинсона состоит в том, что больной может стать полностью недееспособным, прикованным к кровати.
Что касается инвалидности, то первая группа присваивается пациентам, у которых ярко выражены нарушения работоспособности, утрачена способность к самообслуживанию. Вторая группа инвалидности дается больным, у которых возникают серьезные трудности в процессе передвижения. Третья группа присваивается в случае умеренных трудностей самообслуживания и передвижения, когда ограничения трудоспособности минимальны.
Продолжительность жизни при болезни Паркинсона
Болезнь Паркинсона – это хроническое заболевание. Она не подлежит полному излечению. Продолжительность жизни людей, у которых диагностирована патология, зависит от своевременной постановки диагноза. Если болезнь обнаруживается на ранних стадиях и медицинское лечение подобрано грамотно, продолжительность жизни почти не изменяется. При этом больной должен делать гимнастику, массаж, соблюдать диету, выполнять все врачебные рекомендации.
При отсутствии адекватной лечебной терапии и быстром прогрессировании заболевания летальный исход может наступить через 5-7 лет.
Группа риска
В группу риска по развитию болезни Паркинсона попадают:
- люди с генетической предрасположенностью;
- пожилые люди;
- мужчины (у них заболевание возникает чаще, чем у женщин);
- лица, проживающие в загрязненных регионах, недалеко от промышленных предприятий.
Профилактика болезни Паркинсона
Профилактика заболевания необходима тем, чьи родственники страдали от болезни Паркинсона. Из-за генетической предрасположенности эти люди должны избегать провоцирующих факторов:
- ;
- занятий экстремальными видами спорта;
- работы на химических производствах;
- проживания в загрязненных районах.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Болезнь Паркинсона: как с ней справляться
Рисунок 1. Применение антихолинергических препаратов, известных с прошлого века, для снятия тремора и ригидности ограничено из-за их побочных эффектов Каковы основные диагностические критерии болезни Паркинсона? Когда пациента необходимо
 |
| Рисунок 1. Применение антихолинергических препаратов, известных с прошлого века, для снятия тремора и ригидности ограничено из-за их побочных эффектов |
Каковы основные диагностические критерии болезни Паркинсона?
Когда пациента необходимо отправить к специалисту?
С каких препаратов начать лекарственную терапию?
Каким образом устранить побочное действие специфической терапии?
Причины паркинсонизма до сих пор неизвестны, а лечение остается симптоматическим, несмотря на то, что прошло уже четверть века с тех пор, как леводопа прочно внедрилась в жизнь больных паркинсонизмом.
Но не будем слишком пессимистичны — современные методы лечения продлевают жизнь таким больным и делают ее более или менее нормальной [1]. Один человек из тысячи страдает болезнью Паркинсона. Диагноз ставится на основании клинического синдрома, включающего гипокинезию, ригидность, тремор и нарушенные рефлексы позы. Уровень допамина снижается почти на 80% к моменту появления клинических признаков, поэтому неудивительно, что невозможно точно указать время появления первых симптомов.
Далеко не всегда просто отличить идиопатическую болезнь Паркинсона от других состояний, включая такое часто встречающееся, как эссенциальный тремор, и менее распространенные заболевания, которым присущи иные неврологические симптомы — супрануклеарный паралич, автономные нарушения или мозжечковые симптомы [2].
Патолого-анатомические исследования показывают, что каждый пятый диагноз в данной группе заболеваний ошибочен. Перед тем как поставить диагноз, важно убедиться в наличии по крайней мере двух из четырех основных клинических признаков, помня при этом, что у большинства пациентов симптоматика асимметрична. В сомнительных случаях помогает пробное лечение леводопой или допаминовыми агонистами [3].
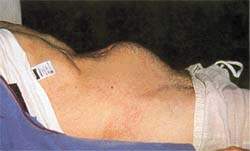 |
| Рисунок 2. Задержка мочи часто сопровождает болезнь Паркинсона |
Основной проблемой в контролировании болезни Паркинсона на сегодняшний день остается поздняя недостаточность допаминергической терапии, проявляющаяся в исчезновении или колебаниях реакции на препарат или в развитии дискинезий и прочих побочных эффектов у 75% пациентов после пяти лет лечения [4].
Расширение спектра препаратов и вновь возросший интерес к хирургическому лечению объясняется стремлением избежать или уменьшить проблемы длительного лечения.
Врач общей практики, подозревающий у пациента болезнь Паркинсона, должен решить, к кому его направить — к невропатологу, гериатру или другим специалистам. Особенно это важно в хронических прогрессирующих случаях у молодых людей, нуждающихся в длительном лечении.
Пациенту крайне необходимо рассказать о его болезни, прогнозе и сути применяемого лечения. Как и при астме, диабете и другом хроническом заболевании, врач и пациент должны действовать сообща, при активном участии последнего в принятии решений, касающихся лечения.
Как правило, с такими пациентами легко договориться, но по мере прогрессирования заболевания их приходится уговаривать принимать различные препараты несколько раз в день.
Контроль за заболеванием не сводится лишь к лекарственной терапии, напротив, психотерапия, трудотерапия, обучение навыкам речи и психологические методы существенно улучшают состояние пациентов [5]. Регулярная физиотерапия, назначаемая до допаминергических препаратов, замедляет прогрессирование заболевания [6], поэтому сразу после установления диагноза нужно советовать пациентам физические упражнения, соблюдение диеты, трудотерапию.
Весьма часто такие методы используются на более поздних стадиях заболевания, когда ничто другое уже не помогает, в то время как их нужно использовать для предупреждения развития болезни. Общество больных болезнью Паркинсона выпускает информационные сборники для персонала больниц и специальный обучающий материал для пациентов.
В ряде центров специально обученные сиделки помогают больным и тем, кто за ними ухаживает. Несмотря на отсутствие конкретных научных данных, многие пациенты признают эффект музыкотерапии, обучения, йоги и прочих дополнительных методов лечения.
Количество доступных препаратов и их новых форм в последние десять лет значительно увеличилось и обещает еще большее увеличение в ближайшем будущем. В табл. 1 приведены основные группы препаратов.
Таблица 1. Лекарственные препараты, применяемые для лечения паркинсонизма
Антихолинергические средства применялись еще в прошлом веке. Они до сих пор помогают справиться с тремором и, в меньшей степени, с ригидностью, практически не влияя на гипокинезию. Выбор среди них невелик. Все они имеют побочные эффекты: сухость во рту, нарушение аккомодации, запор и задержка мочи. У пожилых пациентов они склонны вызывать спутанность сознания и прочие психиатрические нарушения.
Следует отметить, что все антипаркинсонические средства способны вызывать подобные проблемы и любое нарушение ментальной функции требует пересмотра целесообразности применения и адекватности доз препарата. Леводопа, в настоящее время назначаемая вместе с ингибитором периферической декарбоксилазы (ИНД), остается пока самым эффективным лекарственным средством. В начале курса лечения могут возникать тошнота, рвота, поэтому пациенты предпочитают принимать их вместе с пищей или с противорвотными лекарствами — домперидоном и метоклопрамидом.
Необходимо учитывать, что большое потребление белка может мешать всасыванию леводопы.
Кроме психологических расстройств необходимо отметить и другие побочные эффекты — дискинезии или непроизвольные движения. Они бывают различными: движения языка и губ, гримасы, болезненные напряжения мышц, хореоатетоз, двигательное беспокойство. Снижение дозы препарата, как правило, уменьшает и дискинезию, однако пациенты часто предпочитают последнюю невозможности передвигаться вообще.
Другой элемент нарушений, возникающих при длительном лечении, — колебания реакции на препарат. Вначале это проявляется феноменом «выключения» — продолжительность действия леводопы-ИПД все время уменьшается. В тяжелых случаях человек внезапно переключается от движения, обычно с дискинезиями, к полной неподвижности.
 |
| Рисунок 3. Нарушение постуральных рефлексов — одна из составляющих клинического синдрома |
Для преодоления подобных проблем были разработаны формы с дозированным высвобождением препарата, позволяющие избежать колебаний концентраций лекарства в крови, и порошковые формы, обеспечивающие быстрое нарастание уровня лекарства в крови.
Агонисты допамина действуют на различные участки дофаминового рецептора. Соответственно разнится и их действие. Применяемые в одиночку, агонисты допамина менее эффективны, чем леводопа, но и реже приводят к колебаниям и дискинезиям [4]. Желудочно-кишечные побочные эффекты и воздействие на психику у них такие же. Апоморфин отличается от прочих упомянутых средств тем, что вводится путем инъекции.
По данным исследования, проведенного в Соединенных Штатах, селигин отсрочивает необходимость назначения леводопы, имеет нейропротекторные свойства и способен замедлять развитие болезни [7]. С тех пор, однако, было доказано, что селегилин сам по себе обладает умеренным допаминергическим эффектом, а также амфетаминоподобным и антидепрессантным воздействием; его защитные свойства в настоящее время находятся под сомнением [8].
Механизм действие селегилина — блокада моноаминоксидазы В, одного из основных ферментов допаминового метаболизма. Бытует мнение, что он потенциирует действие леводопы.
Ингибиторы катехол-о-метилтрансферазы (КОМТ) просто замедляют метаболизм допамина. По крайней мере два таких препарата уже готовятся к массовому производству [9, 10].
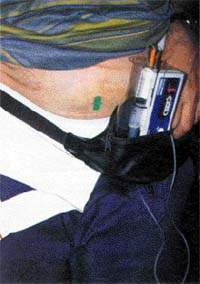 |
| Рисунок 4. Инъекции апоморфина применяют в трудно поддающихся лечению случаях |
Допаминергический эффект антивирусного препарата амантадина замечен еще много лет назад, но он менее эффективен, чем леводопы. Точный механизм его действия неизвестен, но все же его пытаются применять в случаях, резистентных к терапии леводопой; кроме того, его назначение совместно с леводопой позволяет уменьшить дозу последней.
- Стратегии раннего лечения
Бесспорно, при назначении лекарственных препаратов следует учитывать возраст пациента, степень нарушений и индивидуальные особенности, однако невропатологи, как и другие специалисты, единого подхода к последовательности применения препаратов пока не разработали. Некоторые считают, что откладывать применение леводопы не имеет смысла, и начинают со стандартных схем ее использования.
Еще один подход заключается в использовании сначала пролонгированных форм, применении только дофаминового агониста или в сочетании с низкими дозами леводопы; или же назначают на какое-то время один селегилин, а затем присоединяют леводопу.
Какой бы схеме вы ни следовали, целесообразно начинать с низких доз, осторожно и постепенно подбирая необходимую дневную дозу. По возможности нужно избегать резких изменений в схеме приема или быстрого увеличения дозы.
- Коррекция поздних нарушений
При развитии феномена «выключения» нередко, хотя и на непродолжительное время, может оказаться полезным разделение дневной дозы препарата на несколько более мелких приемов. Можно попробовать присоединить к леводопе селегилин и/или агонист допамина, а также использовать вместо леводопы (или чаще дополнительно к ней) лекарственные формы пролонгированного действия. Биодоступность подобных форм меньше, чем у обычных препаратов, и их доза обычно несколько больше. У отдельных пациентов хороший результат дает прием препарата до, а не после еды или сокращение потребления белка.
В случаях с ярко выраженным феноменом включения-выключения используют те же приемы, в сочетании с индивидуальным подбором наиболее эффективной схемы лечения.
| Не рекомендуется устраивать длительные перерывы между приемами препаратов |
При отсутствии успеха от перорального приема препарата можно использовать такие новые методы, как подкожное введение апоморфина. Правда, для этого требуется обученный персонал, лучше всего — специальная сиделка для больных паркинсонизмом.
Другой подход — нейрохирургия. Проводят стереотоксическую паллидотомию или стимуляцию таламуса при феномене включения-выключения, а также при упорном треморе [11]. Имеющиеся на сегодняшний день данные обнадеживают. Они свидетельствуют об уменьшении дискинезии и удлинении периода включения. Однако, как и трансплантацию фетальных тканей, подобные хирургические методы пока следует считать экспериментальными, требующими дальнейшего изучения и оценки.
Кроме дискинезий и тремора, у многих пациентов при прогрессировании заболевания развиваются когнитивные и психические расстройства. При этом необходимо снижать дозу препарата.
Небольшие перерывы в приеме лекарств, отмена допаминергических препаратов на короткое время — такие «каникулы» (один-два дня каждую неделю) позволяют снизить психотоксичность [10]. Отмена препаратов на длительный срок не рекомендуется, поскольку может повлечь серьезные или даже необратимые нарушения способности двигаться.
- Прочие виды симптоматического лечения
Болезнь Паркинсона сопровождается нарушениями сна, депрессией, задержкой мочи, запорами, болями, расстройствами автономной нервной системы и сексуальными отклонениями. Все это поддается лекарственной коррекции. Просто надо дать возможность пациенту подробно описать все, что его беспокоит. Ограниченное время консультации вместе с тяжелыми проблемами общения, от которых страдают многие пациенты, могут быть преодолены посредством заранее подготовленного самим пациентом или сиделкой описания его состояния.
1. Clarke C. E. Mortality from Parkinson’s disease in England and Wales 1921-89. J. Neurol. Neurosurg Psychiatry 1993; 56:690-3.
2. Quinn N. Parkinsonism — recognition and differential diagnosis. BMJ 1995; 310:447-52.
3. Hughes A. J., Lees A. J., Stern G. M. Challenge test to predict the dopaminergic response in untreated Parkinson’s disease. Neurology 1991; 41:1723-5.
4. Marsden C. D. Parkinson’s disease. J. Neurol. Neurosurg Psychiat 1994; 57:672-81.
5. Patti F., Reggio A., Nicoletti F. et al. Effects of rehabilitation therapy on Parkinsonians’ disability and functional independence. J. Neurol. Rehab 1996; 10:223-231.
6. Doshay L. J. Method and value of physiotherapy in Parkinson’s disease. N. Eng. J. Med. 1962; 266:878-80.
7. Parkinson Study Group. Effects of tocopherol and deprenyl on the progression of disability in early Parkinson’s disease. N. Eng. J. Med. 1993; 328:176-83.
8. Jankovic J., Shoulson I., Weiner W. J. Early-stage Parkinson’s disease: to treat or not to treat. Neurology 1994; 44(suppl1):S4-S7.
9. Pouttinen H. M., Rinne U. K. A double-blind pharmocokinetic and clinical dose-response study of entacapone as an adjuvant to levadopa therapy in advanced Parkinson’s disease. Clin. Neuropharmac 1996; 19:283-96.
10. Stocchi F., Nordera G., Marsden C. D. Strategies for treating patients with advanced Parkinson’s disease with disastrous fluctuations and dyskinesias. Clin. Neuropharmac 1997; 20:95-115.
11. Obeso J. A., Guridi J., Delong M. Surgery for Parkinson’s disease. J. Neurol. Neurosurg. Psychiat 1997; 62:2-8.
Лечение болезни Паркинсона народными средствами

Болезнь Паркинсона — заболевание нервной системы прогрессирующего характера, при котором разрушаются нейроны головного мозга, регулирующие двигательную функцию. Точная причина патологии пока неизвестна, но врачи предполагают, что центральную роль играют наследственная предрасположенность, возрастные изменения и влияние химических веществ.
Основные симптомы — тремор (дрожание) рук и головы, нарушение речи и мимики, изменение походки, скованность движений, на последних стадиях проявляется слабоумие. Характерной особенностью прогрессирующей болезни Паркинсона — развитие у пожилых людей депрессии.
Читайте также:
Особенности лечения
Полностью вылечить недуг невозможно, но вполне достижимо замедлить протекание патологических процессов, повысить качество жизни больного и ее продолжительность. Народная медицина предлагает множество рецептов отваров и настоев, способных оказать эффективное действие в борьбе с коварным недугом. Но использовать их нужно только в комплексе с основной терапией, состоящей из лекарственных препаратов. В противном случае возможен резкий прогресс патологических процессов, что существенно сократит продолжительность жизни больного.
Прежде чем начинать лечение болезни Паркинсона народными средствами, нужно проконсультироваться с лечащим врачом. Он индивидуально подберет оптимальную терапию, учитывая противопоказания, совместимость трав с медикаментами, возможность побочных эффектов.

Максимальную результативность народные рецепты способны оказать на первой-третьей стадиях заболевания в сочетании с лечебной гимнастикой, массажем и правильным питанием.
Массаж с жасминовым или лавровым маслом устранит мышечную напряженность. Физические упражнения укрепят мускулатуру, восстановят координацию движений и помогут противостоять недугу. Рекомендованы танцы, йога, плавание, ходьба на свежем воздухе. Особенно полезны прогулки в солнечные дни, что способствует синтезу витамина D, без которого невозможно нормальное функционирование нервной системы.
Улучшить работу головного мозга и затормозить разрушение нейронов позволит умственная деятельность — решение кроссвордов, сканвордов, ребусов, головоломок, игра в шахматы. Важное значение для успешного лечения имеет позитивный настрой. Улучшить настроение и зарядить оптимизмом способны просмотр юмористических программ, хобби, аутотренинг, медитации, молитвы Пантелеймону-целителю.
Средства для внутреннего приема при болезни Паркинсона
При болезни Паркинсона массово гибнут нервные клетки. Ускоряется процесс, если человек испытывает стресс и негативные эмоции, так как в таких случаях нарушается кровоснабжение головного мозга, из-за чего он не получает полноценного питания и достаточного количества кислорода. Отвары и настои окажут успокаивающее действие, улучшат питание и дыхание нейронов, благодаря чему затормозят патологические изменения. Не стоит ждать быстрого действия, так как лекарственные растения характеризуются накопительным эффектом. Первые результаты станут видимыми через месяц, но стойкий эффект удастся получить только через 6-12 месяцев. В домашних условиях рекомендуется проходить лечебные курсы 3-4 раза в год, чередуя месячный прием препарата с перерывами.
Травяные чаи
Чаи готовят из липы, ромашки, тимьяна, душицы, тысячелистника, шалфея, зверобоя, чередуя их. Для приготовления целебного напитка сухие листья травы заваривают кипятком и настаивают 10 минут. Каждое утро рекомендуется выпивать чашечку горячего ароматного чая.
Лечебные настои
Измельчают 3 столовые ложки травы (зверобоя, крапивы или шалфея) засыпают в термос и запаривают кипятком. Оставляют на 30-60 минут. Принимают по 60-80 миллилитров 3 раза в день перед едой.
Настои ослабляют тремор и скованность, помогают преодолеть депрессию и чувство страха, улучшают память и мыслительную деятельность.

Овсяный отвар от Паркинсона
Стакан овса хорошо промывают и заливают литром воды комнатной температуры. Настаивают 9 часов, а затем в течение получаса кипятят на слабом огне. Обматывают посуду полотенцем, чтобы сохранить тепло, и оставляют еще на 12 часов. Пьют трижды в день по 100 миллилитров перед принятием пищи.
Овсяный отвар очищает сосуды и ослабляет дрожание конечностей, укрепляет опорно-двигательную систему.
Напиток из чайного гриба
Настой пьют 3 раза в день по стакану. Чтобы повысить его эффективность, добавляют мед. Чайный гриб устраняет головные боли, понижает давление, уменьшает концентрацию холестерина, предупреждает запоры.
Источник https://patientcard.ru/ru/diseases/view/bolezn-parkinsona.html
Источник https://www.lvrach.ru/1998/01/4526525
Источник https://pro-vozrast.ru/uhod/lechenie_bolezni_parkinsona_narodnymi_sredstvami/
